I. Общая часть
Основными задачами медицинской сестры офтальмологического кабинета являются выполнение лечебно-диагностических назначений
Врача-офтальмолога в поликлинике и помощь ему в организации офтальмологической помощи населению, проживающему в районе деятельности поликлиники, а также рабочим и служащим прикрепленных
Предприятий.
Назначение и увольнение медицинской сестры офтальмологического кабинета осуществляется главным врачом поликлиники в соответствии с действующим законодательством.
Медицинская сестра офтальмологического кабинета подчиняется
Непосредственно врачу-офтальмологу и работает под его руководством.
В своей работе медицинская сестра офтальмологического кабинета руководствуется настоящей должностной инструкцией, а также методическими рекомендациями по совершенствованию деятельности
Среднего медицинского персонала амбулаторно поликлинических учреждений.
II. Обязанности
Для выполнения своих функций медицинская сестра офтальмологического кабинета обязана:
1. Подготавливать перед амбулаторным приемом врача-офтальмолога рабочие места, контролируя наличие необходимых медицинского
Инструментария, медикаментов, аппаратуры, документации, проверяя
Исправность аппаратуры, средств оргтехники.
2. Подготавливать и передавать в регистратуру листы самозаписи больных, талоны на прием к врачу на текущую неделю.
3. Приносить перед началом приема из картохранилища медицинские карты амбулаторных больных, подобранные регистраторами в соответствии с листами самозаписи.
4. Следить за своевременным получением результатов исследований и расклеивать их в медицинские карты амбулаторных больных.
5. Регулировать поток посетителей путем фиксирования соответствующего времени в листах самозаписи для повторных больных и
Выдачи им талонов.
6. Сообщать в картохранилище о всех случаях передачи медицинских карт амбулаторных больных в другие кабинеты с целью внесения соответствующей записи в карту-заменитель.
7. Осуществлять по указанию врача на амбулаторном приеме следующие диагностические манипуляции:
— определение поля зрения;
— определение остроты зрения;
— подбор простейших очков;
— измерение внутриглазного давления.
8. Осуществлять по назначению врача следующие лечебные манипуляции:
— закапывание капель;
— закладывание за веки мази или смачивание ею век;
— промывание глаз лекарственными веществами;
— «выворачивание» век с помощью стеклянной палочки;
— наложение моно — и бинокулярных повязок на глаза;
— массаж век мазью с помощью стеклянной палочки.
9. Оказывать помощь врачу-офтальмологу при проведении амбулаторных операций.
10. Вести учет диспансерных больных и своевременно вызывать
Их на прием к врачу.
11. Осуществлять по окончании амбулаторного приема обработку
И уборку инструментария, приведение в порядок медицинской документации, рабочих мест.
12. Выписывать требования на медикаменты и перевязочный материал и получать их у главной медицинской сестры поликлиники.
13. Участвовать в проведении санитарно-просветительной работы
Среди больных.
14. Систематически повышать свою квалификацию путем изучения
Соответствующей литературы, участия в конференциях, семинарах.
15. Оформлять под контролем врача медицинскую документацию:
Направления на консультацию и во вспомогательные кабинеты, статистические талоны, выписки из медицинских карт амбулаторных
Больных, листки нетрудоспособности, справки о временной нетрудоспособности, направления на МСЭК, журналы записи амбулаторных операций, контрольные карты диспансерного наблюдения, дневник работы
Среднего медицинского персонала и др.
III. Права
Медицинская сестра офтальмологического кабинета имеет право:
— предъявлять требования администрации поликлиники по созданию необходимых условий на рабочем месте, обеспечивающих качественное выполнение своих должностных обязанностей;
— принимать участие в совещаниях (собраниях) при обсуждении
Работы офтальмологического кабинета;
— получать необходимую информацию для выполнении своих функциональных обязанностей от врача-офтальмолога, старшей медицинской сестры отделения (ответственной по кабинету), главной медицинской сестры;
— требовать от посетителей соблюдения правил внутреннего распорядка поликлиники;
— овладевать смежной специальностью;
— давать указания и контролировать работу младшего медицинского персонала офтальмологического кабинета;
— повышать свою квалификацию на рабочих местах, курсах усовершенствования и пр. в установленном порядке.
IV. Оценка работы и ответственность
Оценка работы медицинской сестры офтальмологического кабинета
Проводится врачом-офтальмологом, главной (старшей) медицинской
Сестрой на основании учета выполнения ею своих функциональных
Обязанностей, соблюдения правил внутреннего распорядка, трудовой
Дисциплины, морально-этических норм, общественной активности.
Медицинская сестра офтальмологического кабинета несет ответственность за нечеткое и несвоевременное выполнение всех пунктов
Данной инструкции. Виды персональной ответственности определяются
В соответствии с действующим законодательством.
Вернуться к перечню должностей
Должностная инструкция медицинской сестры офтальмологического отделения
I. Общая часть
Основными задачами медицинской сестры офтальмологического отделения являются выполнение лечебно-диагностических назначений врача-офтальмолога и помощь ему в организации офтальмологической помощи населению. Назначение и увольнение медицинской сестры офтальмологического отделения осуществляются главным врачом медицинского учреждения в соответствии с действующим законодательством. Медицинская сестра офтальмологического отделения подчиняется непосредственно врачу-офтальмологу, старшей медицинской сестре, дежурному врачу отделения.
В своей работе медицинская сестра офтальмологического отделения руководствуется настоящей должностной инструкцией, а также методическими рекомендациями по совершенствованию деятельности среднего медицинского персонала лечебно-профилактических учреждений.
II. Обязанности
1. Следить за своевременным получением результатов исследований и вклеивать их в истории болезни стационарных больных.
2. Осуществлять по назначению врача следующие диагностические манипуляции:
• определение поля зрения;
• определение остроты зрения;
• подбор простейших очков;
• измерение внутриглазного давления;
• осмотр соединительной оболочки и слизистой оболочки верхнего века, конъюнктивы, слезных путей;
• определение чувствительности роговицы;
• проведение офтальмоскопии.
3. Осуществлять по назначению врача следующие лечебные манипуляции:
• закапывание капель;
• закладывание за веки мази или смачивание ею век;
• промывание глаз лекарственными веществами;
• «выворачивание» век с помощью стеклянной палочки;
• наложение моно- и бинокулярных повязок на глаза;
• массаж век мазью с помощью стеклянной палочки.
4. Оказывать помощь врачу-офтальмологу при проведении операций.
5. Участвовать в проведении санитарно-просветительной работы среди больных.
6. Систематически повышать свою квалификацию.
7. Оформлять под контролем врача медицинскую документацию.
III. Права
1. Предъявлять требования администрации медицинского учреждения по созданию необходимых условий на рабочем месте, обеспечивающих качественное выполнение своих должностных обязанностей.
2. Получать необходимую информацию для выполнения своих функциональных обязанностей от врача-офтальмолога, старшей медицинской сестры отделения, главной медицинской сестры.
3. Требовать от больных соблюдения правил внутреннего распорядка больницы.
4. Овладевать смежной специальностью.
5. Давать указания и контролировать работу младшего медицинского персонала офтальмологического отделения.
6. Повышать свою квалификацию в установленном порядке.
IV. Оценка работы и ответственность
Оценка работы медицинской сестры офтальмологического отделения проводится врачом-офтальмологом, главной (старшей) медицинской сестрой на основании учета выполнения ею своих функциональных обязанностей, соблюдения правил внутреннего распорядка, трудовой дисциплины, морально-этических норм, общественной активности. Медицинская сестра офтальмологического отделения несет ответственность за нечеткое и несвоевременное выполнение всех пунктов данной инструкции. Виды персональной ответственности определяются в соответствии с действующим законодательством.
Обновлено: 2019-07-09 23:47:37
- Влияние внешних факторов на брак
- Уход за новорожденным ребенком
- Роль детской поликлиники в воспитании здорового ребенка
- Подготовка к поступлению в дошкольное учреждение
- Сексуальные различия и социальные вознаграждения
в американской семье - Сбор мокроты, мочи, кала для лабораторного исследования

Содержание:
Описание
Главной задачей медицинской сестры глазного кабинета является выполнение лечебных мероприятий по назначению врача: впускание капель, закладывание мазей, наложение повязок. Кроме того, медицинская сестра должна оказывать помощь врачу при проведении медицинского осмотра, проверке остроты зрения, поля зрения, тонометрии, осмотре больных на аппаратуре, при оказании первой помощи, в профилактической работе и диспансерном обслуживании населения, проводить санитарнопросветительную работу.
Умелого подхода и большого внимания требует работа с детьми в условиях амбулаторного приема.
Трудно предвидеть весь объем помощи, которую активная и хорошо подготовленная медицинская сестра может оказать врачу в поликлинике. От слаженности в работе и активности медицинской сестры во время амбулаторного приема в большой степени зависит качество обслуживания больных.
Глазной кабинет поликлиники состоит из смотровой и так называемой темной комнаты.
Смотровая комната должна быть светлой, длиной 5—6 м, так как в ней проводится исследование остроты зрения.
Необходимость разделения кабинета на светлую и темную комнаты определяется спецификой методики исследования глаза.
В смотровой комнате, помимо Приема больных, записей историй болезни, исследуют остроту зрения, поле зрения на обычном периметре, подбирают очки, осматривают конъюнктиву, а также проводят все манипуляции, связанные с лечением глаза,— закапывают капли, закладывают мази, вводят лекарственные средства под конъюнктиву глазного яблока и др.
В светлой комнате помещают аппарат Рославцева с таблицами для проверки остроты зрения, набор стекол, шкалу Меддокса, настольный периметр, кушетку для тонометрии, медицинский шкаф, перевязочный стол. Таблицы для определения остроты зрения подвешивают так, чтобы нижний край осветителя таблиц находился от пола на расстоянии 120 см. Необходимо следить за чистотой таблиц. Для предохранения таблиц от выцветания после работы их прикрывают занавесками.
В темной комнате должны быть стол для офтальмоскопии, офтальмоскоп простой и электрический, скиаскопические линейки, бинокулярная лупа, офтальмометр, щелевая лампа, проекционный периметр, кампиметр и др. Приборы располагают на отдельных столиках.
Лампа должна находиться на уровне головы больного и отделяться от него подставкойширмой. Наилучшими являются настольные лампы на сгибающихся штативах. Иногда для офтальмоскопии пользуются матовой лампой.
Нужно уделить внимание оформлению коридора, где больные ожидают приема. Коридор должен быть светлый, на столе должны находиться брошюры на санитарнопросветительные темы, на стенах — висеть красочно оформленные санитарные бюллетени по профилактике основных заболеваний и травм глаза.
Медицинская сестра должна много внимания уделять организации рабочего места как врача, так и своего. Большая посещаемость глазных кабинетов требует создания максимальных удобств для лучшего обслуживания больных, что диктуется научной организацией труда. Особого внимания медицинской сестры требует лоток с медикаментами, среди которых главное место отводится растворам для закапываний. Требования, предъявляемые к глазным каплям и склянкам, в которых они хранятся, такие же, как к инъекционным растворам. В аптеке глазные капли готовят на стерильной дистиллированной воде в асептических условиях без дополнительной стерилизации или стерилизуют в автоклаве при температуре 100°С в среднем в течение 30 мин. Растворы гоматропина, кокаина, эзерина подвергают тиндализации или приготовляют асептически. Растворы адреналина, хинина и некоторые другие тепловой обработки не выдерживают, и их готовят в строго асептических условиях. Глазные мази готовят на смеси ланолина (1 г) и вазелина (9 г). Смесь эту стерилизуют, лекарственное вещество добавляют асептически.
Приводим сроки хранения некоторых растворов для закапывания, которые готовятся в аптеке асептически, без дополнительной стерилизации: 1% раствор атропина— 3 дня; 0,5%, 0,25% растворы дикаина — 7 дней; 0,5%) раствор прозерина — 7 дней; 1—2% раствор пилокарпина— 3 дня; 2% раствор йодида калия — 7 дней; 2% раствор протаргола — 14 дней; 1% раствор аскорбиновой кислоты — 4—5 дней; 0,02% раствор рибофлавина—10 дней. Растворы нескольких препаратов: 0,25% раствор сульфата цинка, 2% раствор борной кислоты— 14 дней; 0,01 г рибофлавина, 0,1 г аскорбиновой кислоты, 10 мл дистиллированной воды — 4—5 дней; 0,001 г рибофлавина, 0,05 г аскорбиновой кислоты, 0,3 г йодида калия, 10 мл 3% раствора глюкозы — 4—5 дней.
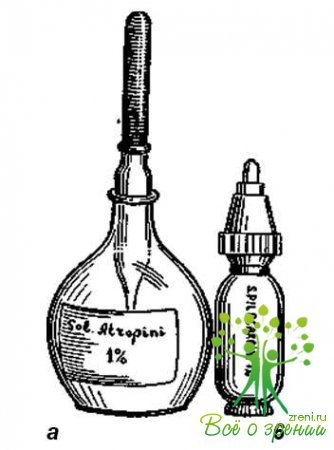
Следует, однако, заметить, что стерильность капель не может быть гарантирована асептическими условиями их приготовления, особенно в небольших аптеках, где нет специальных стерилизационных отделений и растворы готовят на ассистентском столе. Поэтому больным после внутриглазных операций необходимо выписывать стерильные капли. Глазные капли в аптеках могут приготовлять в пенициллиновых флаконах, склянках Штрошейна (рис. 1,а), которые выпускают с хорошо притертыми пипетками.
Наилучшей капельницей является тюбиккапельница из полиэтилена (рис. 1,б), которая имеет следующие преимущества: 1) обеспечивается гарантия от загрязнения при хранении; 2) малый объем капельницы дает возможность использовать капли полностью; 3) нет надобности в пипетке; 4) заводские условия приготовления капель гарантируют технологию, отвечающую требованиям Государственной фармакопеи.
На перевязочном лотке установлены склянки со следующими растворами. Средства, расширяющие зрачок: 1% раствор атропина, 0,25% раствор скополамина, 1 % раствор гоматропина, 1 %’ раствор платифиллина, 3% раствор эфедрина.
Средства, суживающие зрачок: 1% раствор пилокарпина, 0,75% раствор карбохолина, 3% раствор ацеклидина, 0,02% раствор фосфакола, 0,25% раствор эзерина, 0,5% раствор прозерина, 0,005% раствор армина, 0,033% раствор нибуфина, бензамон 3%, хлорофталм 0,5—1,5%. Анестезирующее средство: 0,25—0,5% раствор дикаина.
Эпителизирующее средство: 1% раствор хинина.
Вяжущие и дезинфицирующие средства: 0,25—0,5% раствор сульфата цинка, 30% раствор альбуцида, 0,3% раствор синтомицина и др. На всех склянках должны быть четкие этикетки.
Кроме растворов для закапывания, на перевязочном лотке находятся мази в стеклянных, фарфоровых или пластмассовых баночках, закрытых крышкой: 3% синтомициновая, 3% ксероформная, 1% желтая ртутная, 0,5% гидрокортизоновая, 0,5% преднизолоновая.
Мази из некоторых антибиотиков в нашей стране выпускаются в тюбиках: 1% тетрациклиновая, 1% биомициновая и др. Пользование такими мазями очень удобно. Желтую ртутную мазь нужно хранить в темной посуде, так как она на свету разлагается.
Мази, приготовленные в аптеке, можно хранить 3— 5 дней.
Бриллиантовый зеленый (1% раствор) на 70° спирте устанавливают в стороне от склянок с растворами. Там же находится склянка со смесью спирта с эфиром (1:1)
Следует отметить, что при пользовании так называемыми мидриатиками, т. е. средствами, расширяющими зрачок, требуется большая осторожность. Впускание по ошибке раствора атропина, гоматропина или скополамина в здоровый глаз вызывает расширение зрачка, что на время снижает трудоспособность человека. Попадание даже одной капли этих растворов в глаз больного глаукомой приводит к весьма тяжелым последствиям. У больного может возникнуть приступ глаукомы, грозящий резким снижением зрения, вплоть до слепоты.
Закапывание больным с воспалением сосудистого тракта средств, суживающих зрачок, также вредно. Вот почему растворы медикаментов, расширяющих зрачок (атропина, скополамина, гоматропина, кокаина и др.), должны находиться в стороне. Можно на склянки с мидриатиками наклеивать этикетки красного цвета, на миотики — синего. Капельницы, содержащие указанные растворы, следует накрывать банкой для дополнительной фиксации внимания медицинской сестры при их употреблении.
Эзерин, рибофлавин, нитрат серебра сохраняют в темных склянках, так как на свету они разлагаются. В склянках должно быть достаточное количество раствора, чтобы при набирании капель пипеткой можно было не поднимать и не наклонять их.
Глазные капли и мази следует хранить в прохладном месте, защищенном от света.
На перевязочном столе помещают корнцанг в стерильном штангласе для взятия стерильного материала и биксу со стерильным материалом.
При впускании капель пользуются стерильными палочками или стерильной влажной отжатой ватой, взятой из закрытой стеклянной банки.
Кроме капель и мазей, на лотке должны находиться также ундинки с растворами для промывания глаз. В стерильной банке с закрытой крышкой или на сетке стерилизатора хранят конические зонды, зонды Боумена, анатомические, хирургические пинцеты и др. При загрузке перевязочного стола эту банку можно держать в медицинском шкафу и в случае необходимости подавать врачу.
Для больных трахомой должны быть отдельные медикаменты. Лоток с медикаментами выделяют и для больных с гнойными заболеваниями (дакриоцистит, конъюнктивит и др.).
Для глазных кабинетов поликлиник рекомендуется следующий комплект аппаратуры, предметов ухода и инструментария.
1. Аппарат Рославцева.
2. Таблица для исследования остроты зрения Головина — Сивцева. Для более точного определения остроты зрения желательно пользоваться таблицами Шевалева.
3. Шрифты для чтения на близком расстоянии.
4. Таблицы Поляка для контрольного исследования остроты зрения.
5. Таблицы для измерения остроты зрения у детей.
6. Большой набор оптических стекол (со сферическими стеклами до 20,0 D и цилиндрическими до 6,0 D) с простой и комбинированной пробными очковыми оправами и дополнительной детской оправой.
7. Офтальмоскоп с двумя лупами (+13,0 D, +20,0 D).
8. Скиаскопические линейки.
9. Измеритель расстояния между зрачками или линейка.
10. Ручной электрический офтальмоскоп с насадкой для диафаноскопии.
11. Бинокулярная лупа.
12. Периметр тина Ферстера.
13. Проекционный периметр.
14. Тонометр Маклакова и эластонометр Филатова — Кальфа.
15. Щелевая лампа.
16. Гониоскоп для осмотра угла передней камеры.
17. Офтальмометр ОФ3.
18. Крест Медокса.
19. Кампиметр.
20. Таблицы Рабкина для исследования цветоощущения.
21. Постоянный магнит Кальфа—Бродского.
22. Большой безрефлексный офтальмоскоп.
23. Офтальмодинамометр.
24. Инструментарий для проведения амбулаторных операций и неотложной хирургической помощи.
25. Комплект капельниц, ундинок и банок для медикаментов.
До начала приема больных медицинская сестра проверяет состояние капель: они должны быть прозрачными, не изменены по цвету, без колоний микробов, хлопьев осадка, без признаков разложения лекарственных веществ и др. Если в этом отношении замечено чтонибудь подозрительное, капли выливают.
Следует уделять внимание состоянию надписей на этикетках и па склянках. Нужно проверить целость пипеток, особенно их кончики. Очень важно следить за тем, чтобы пипетки из одной склянки не попадали в другую, что может привести к смешению растворов.
Для медикаментов, применяемых при тонометрии, выделяют отдельный плоский тазик, на котором устанавливают склянку с пипеткой, наполненную 0,25% раствором дикаина, бутылочку с небольшим количеством спирта, деревянные палочки с туго намотанной на них слегка увлажненной ватой, влажную отжатую стерильную вату и краску для тонометрии, которую хранят в баночке с притертой пробкой. Там же помещают ундинку с физиологическим раствором для промывания глаза после тонометрии, 30% раствор альбуцида.
Перед началом приема следует привести в порядок тонометрический тазик: заготовить свежий дикаин, физиологический раствор.
При непереносимости дикаина можно применить следующие медикаменты: 4—6% раствор новокаина, 0,51% раствор пиромекаина, 0,1% раствор алмакаина, 0,250,5% раствор гексакаина, 0,25—1% раствор мезокаина (тримекаина).
Изредка, 1 раз в 2—3 мес, медицинская сестра готовит краску для тонометрии.
Приготовление краски для тонометрии. Для окраски площадок тонометра при тонометрии применяют краску бисмаркбраун, водноглицериновый раствор которой приготовляют следующим образом:
1 г краски в течение часа тщательно растирают в фарфоровой ступке до получения очень мелкого, однородного, без крупинок порошка. Далее добавляют по каплям дистиллированную воду и химически чистый глицерин при непрерывно продолжающемся растирании краски. На 1 г краски прибавляют 10 капель воды и столько же капель глицерина. Приготовленную краску собирают в баночку с притертой пробкой, чтобы она не подвергалась высыханию.
Краску для тонометрии можно готовить с добавлением метиленового синего в следующей пропорции: 2/з метиленовой синей + 1/3 бисмаркбраун. При отсутствии краски бисмаркбраун можно пользоваться колларголом в следующей прописи: 2 г Collargoli, Aq. destillatae et Glycerini aa gtt. XXX.
При изготовлении колларгола сначала добавляют дистиллированную воду, затем глицерин по каплям.
До приема больных медицинская сестра 30 мин кипятит инструменты (пинцеты, векоподъемники, зонды), стеклянные палочки для закладывания мази, шприцы с обычными иглами для субконъюнктивальных инъекций и канюлями для промывания слезных путей. Она заготовляет бинты, отдельно нарезает куски бинта длиной 1 м для накладывания повязок, заготовляет влажную вату для осушивания глаза после закапывания.
Стеклянные столы для медикаментов протирают ваткой, смоченной в сулеме, лотки кипятят.
Следует проверить состояние набора стекол: все стекла должны быть на месте, без налета пыли на них, не загрязнены, подготовить бланки для исследования поля зрения, эластотонометрии, прописывания очков, для рецептов и др.
Закапывание капель. Медицинская сестра берет в левую руку стерильную палочку с туго намотанной на ней ватой и с ее помощью оттягивает книзу нижнее веко, прижимая его не к глазу, а к краю орбиты. После этого правой рукой закапывает 1—2 капли на слизистую оболочку нижнего века. При этом больной смотрит вверх. Избыток капель она отсасывает той же палочкой, приставив ее к внутреннему углу глаза. Для оттягивания век можно также пользоваться влажной отжатой ватой. Однако протирание век палочкой обеспечивает большую стерильность, поэтому мы рекомендуем придерживаться именно этой методики.
При впускании капель следует учитывать, что кончик пипетки не должен касаться ресниц во избежание инфицирования и дальнейшего загрязнения всего раствора. Это полностью исключено, если для каждого закапывания используют отдельную стерильную пипетку.
Рекомендуется закапывать капли с небольшого расстояния от глаза. Закапывание капель с расстояния более 2 см вызывает у больного неприятное ощущение.
Процесс закапывания требует внимания медицинской сестры. При впускании капель больному с сильным слезотечением, которым обычно сопровождаются воспалительные процессы в глазу, нужно сначала осушить глаз, а после введения лекарства в течение нескольких секунд подержать веко оттянутым книзу, чтобы капли задержались в конъюнктивальном мешке. Иногда капли выливаются вместе со слезой, не успев оказать свое действие.
Закапывание более 2 капель не рекомендуется, так как излишек выливается через край нижнего века. Впускаемые в глаз растворы должны быть комнатной температуры. Слишком холодные капли вызывают нежелательный спазм век. С целью усиления действия лекарства можно применить фракционное закапывание по 1 капле 3 раза подряд с 1минутным промежутком.
Для более продолжительного контакта лекарственных веществ с тканями глаза готовят капли не на дистиллированной воде, а на синтетических полимерах: метилцеллюлозе, поливиниловом спирте. Эти вещества обладают высокой вязкостью и значительно дольше задерживаются и глазу, чем дистиллированная вода. На такой основе приготовляют пилокарпин, антибиотики, папаин. В настоящее время атропин, пилокарпин, дикаин и другие глазные капли выпускаются в пленках из полиакриамида. Если заложить пленку в конъюнктивальный мешок, она при смачивании слезой становится эластичной и постепенно, на протяжении 25— 40 мин, полностью растворяется. При этом у больных бывает легкое ощущение инородного тела. Пленки закладывают в глаз не более 1—2 раз в сутки. Пленка выдерживает стерилизацию и автоклавирование.
[banner_centerrs]
{banner_centerrs}
[/banner_centerrs]
Перед впусканием капель необходимо проверить назначение и надпись на склянке с лекарством. Во время процедуры закапывания должна быть открыта только одна склянка, чтобы пипетка из одной склянки не была случайно вставлена в другую. Повторяем, что закапывание капель из группы атропина требует особого внимания медицинской сестры. 1% раствор атропина применяется для расширения зрачка с лечебной целью, а также для временного паралича аккомодации с целью подбора очков (см. с. 157). Если от атропина зрачок плохо расширяется, действие его можно усилить закапыванием 3% раствора кокаина, а также закладыванием за нижнее веко на 20 мин ватного жгутика, смоченного раствором адреналина 1:1000. После этой манипуляции у больного может наступить сердцебиение, поэтому его лучше укладывать на кушетку. Некоторые больные не переносят атропин. В таких случаях его заменяют 0,25% раствором скополамина.
Если зрачок плохо расширяется, например, при иридоциклите, применяется закапывание смеси мидриатиков: 1 % раствор атропина, 1 % раствор гоматропина, 0,25% раствор скополамина, 1% раствор мезатона, адреналин 1:1000, иногда 2% раствор адреналина. В Институте глазных болезней им. В. П. Филатова рекомендуется следующий комплекс: 1% раствор атропина, 5% раствор гоматропина, 10% раствор мезатона.
Для расширения зрачка с диагностической целью (например, для осмотра глазного дна) используют 1% раствор гоматропина, 3% раствор эфедрина, 1% раствор мезатона, раствор атропина 1:1000, 0,5% раствор амизила, 3% раствор фенамина, 1% раствор платифиллина. Медицинская сестра должна помнить, что после расширения зрачка с диагностической целью необходимо по окончании исследования сузить зрачок путем закапывания в глаз 1% раствора пилокарпина или фосфакола 1:5000, так как у людей после 40 лет с наклонностью к глаукоме даже непродолжительное расширение зрачка может принести к повышению внутриглазного давления.
У некоторых больных наблюдаются побочные явления при интенсивном применении мидриатиков с целью расширения зрачка: при закладывании в конъюнктивальный мешок кристаллического атропина, инъекции адреналина 1:1000 под конъюнктиву глазного яблока, закапывании 2% раствора адреналина и др. При использовании указанных средств в повышенной концентрации или при продолжительном их действии (закладывание ватного жгутика за веки) необходимо учитывать возраст больного, степень склеротических изменений сосудов, артериальное давление и др. Нужно знать симптомы отравления указанными веществами и правила оказания первой помощи.
Симптомы отравления или непереносимости атропина: сухость в полости рта, жажда, охриплость голоса, головная боль, краснота кожи, появление сыпи, частый пульс, возбуждение, в тяжелых случаях судороги, асфиксия.
Неотложная помощь. Внутрь карболен, введение под кожу 1 мл 0,05% раствора прозерина. При возбуждении — внутрь 0,3 г барбамила. При асфиксии вводят кислород, сердечные средства.
С и м п т о м ы о т р а в л е н и я и непереносим ости адреналина: беспокойство, чувство страха, дрожание рук, одышка, повышение артериального давления, рвота, в тяжелых случаях опасность отека легких.
Неотложная помощь: подкожное введение 1 мл 2% раствора папаверина, вдыхание амилнитрита (3—5 капель на ватку), введение 2 мл 2,5% раствора аминазина как адренолитического и успокаивающего средства.
Закладывание мази. Некоторые плохо растворимые в воде лекарственные препараты применяют в виде мазей (желтая ртутная, ксероформная, синтомициновая и др.). Мази применяют с целью более продолжительного действия лекарственного вещества, а также и случаях, когда необходимо уменьшить трение век по глазу (например, при ожогах). Мазь назначают также при эрозии роговицы для образования на поверхности последней жировой прослойки.
По консистенции мазь должна быть мягкой, но не жидкой. Под влиянием низкой температуры мазь твердеет, и тогда ее ставят в сосуд с теплой водой. Закладывают мазь следующим образом. Левой рукой оттягивают нижнее веко, в это время больной смотрит вверх. Широким концом стеклянной палочки набирают мазь и наносят на слизистую оболочку нижнего века, держат палочку параллельно ему, после чего предлагают больному закрыть глаза и вынимают палочку. При этом мазь остается в глазу. Через закрытые веки производят легкий массаж глаза для более равномерного распределения мази.
Засыпание порошка. Порошки представляют собой тщательно растертую, измельченную пудру. В виде порошка чаще всего применяется альбуцид. Засыпание порошка производят с помощью кисточки, стеклянной палочки или ватного тампона. Для этого порошок набирают на кисточку или на ватный тампон, избыток стряхивают и, оттянув нижнее веко, посыпают путем постукивания по палочке. Далее через закрытые веки производят легкий массаж глаза. При этом порошок растворяется в слезе.
Можно применить и следующий способ. В мешочек, сшитый из нескольких слоев марли, насыпают порошок. Сверху мешочек завязывают марлевой тесемкой и захватывают зажимом Пеана. При ударе по ручке зажима указательным пальцем порошок равномерным слоем припудривает конъюнктиву нижнего века.
Если надо ввести в конъюнктивальный мешок незначительное количество порошка (например, порошок кристаллического атропина), 1—2 крупинки порошка набирают на кончик металлического зонда (Боумена) и, оттянув нижнее веко, закладывают в нижний конъюнктивальный свод, после чего предлагают больному закрыть глаза и вынимают зонд. При этом крупинки порошка остаются в глазу. Кристаллический атропин закладывают в глаз только под контролем врача.
Медицинская сестра должна проследить за тем, чтобы больной в течение нескольких минут надавливал пальцем на область слезного мешка, что задерживает прохождение атропина в слезные пути и всасывание его через слизистую оболочку носа в общий ток кровообращения. В противном случае возможно отравление атропином. Лекарственные вещества в виде порошков сохраняются в стеклянных бюксах с притертыми пробками.
Промывание глаза. К промыванию глаза прибегают с целью дезинфекции конъюнктивального мешка, удаления из него слизи, гноя, химических веществ при ожогах, остатков краски при тонометрии и др. Глаз промывают физиологическим раствором, раствором этакридина лактата 1:1000, перманганата калия (1:5000), оксицианата 1:5000, 2% раствора борной кислоты и др.
Техника промывания глаза проста. Раздвинув оба века указательным и большим пальцем левой руки, глаз промывают теплым раствором (температура 25°С) из ундинки, не касаясь ресниц ее концом, чтобы не загрязнить его. При промывании глаза из ундинки часть горлышка прикрывают пальцем, чем регулируют величину струи. Жидкость стекает в тазик, подставленный под подбородок. Лучше пользоваться ундинкой в модификации Миминошвили.

Смазывание краев век. Смазывание краев век производят бриллиантовым зеленым или другими лекарственными средствами по указанию врача. При этом нижнее веко оттягивают вниз, а при смазывании края верхнего века легким надавливанием вблизи края века его отодвигают от глазного яблока. Для смазывания края века применяется тонкий ватный тампон, намотанный на зонд или заостренный конец деревянной палочки. Нужно заготовлять такие палочки заранее.
Выжимание секрета из мейбомиевых желез. Выводные протоки мейбомиевых желез, заложенных в толще хряща, открываются в межреберном пространстве. Повышенная секреция этих желез может быть причиной рецидивирующего конъюнктивита, хронического блефарита и кератита. Выжимание секрета из мейбомиевых желез способствует нормализации их функции, что весьма благоприятно сказывается на состоянии конъюнктивы и края века.
Техника «массажа» такова. Края обоих век сближают до их соприкосновения с помощью больших пальцев обеих рук и, слегка надавливая, двигают веки в горизонтальном направлении (рис. 2). Секрет из мейбомиевых желез выделяется в виде белых столбиков как паста из тюбика.
Техника вставления глазного протеза. При отсутствии глаза больной должен носить глазной протез, помимо косметических, по следующим соображениям: 1) без протеза веки и ресницы заворачиваются в конъюнктивальную полость и вызывают раздражение слизистой оболочки; 2) ношение повязки способствует увеличению отделяемого; 3) без протеза происходит сужение конъюнктивальной полости; 4) в период роста организма отсутствие протеза приводит к отставанию в росте соответствующей половины лица.
Медицинская сестра должна уметь ухаживать за больным, носящим глазной протез. В ее обязанность входит также обучение больного методике ухода за искусственным глазом.
Глазные протезы изготовляют из силикатных стекол и зуботехнических пластмасс на основе полиметилметакрилата.
Протез вставляют, как правило, на 7—12й день после удаления глаза (так называемое первичное протезирование). Через 11/2—2 мес, когда полностью проходит отек конъюнктивального мешка, вставляют другой протез. Через год протез необходимо заменять новым, так как со временем слезная жидкость оказывает на него разрушающее действие, особенно на края протезов, что можно установить с помощью щелевой лампы. Нарушение гладкой поверхности протеза приводит к воспалению конъюнктивы, в дальнейшем к вывороту века.
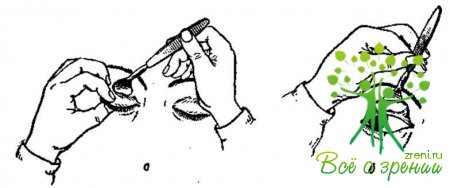
Правый и левый протез различают по вырезке, имеющейся на внутренней его поверхности. Протезы подбирают по величине, форме, расцветке радужки и величине зрачка. Вставляют протез следующим образом. Левой рукой оттягивают верхнее веко вверх. При этом больной смотрит вниз. Протез берут большим и указательным пальцами правой руки и вставляют верхним краем в верхнюю переходную складку. Затем предлагают больному смотреть вверх и оттягивают нижнее веко, после чего протез вправляют его нижним краем (рис. 3, а).
При удалении протеза больной смотрит вверх. Нижнее веко оттягивают вниз так, чтобы стал заметен нижний край протеза. Под среднюю его часть подводят стеклянную палочку, с помощью которой протез выталкивают из конъюнктивальной полости на приготовленную заранее салфетку (рис. 3,б).
Если протез не извлекается, надо слегка надавить на верхнее веко. В домашних условиях вставлять и вынимать протез надо над столом, покрытым полотенцем, или над кроватью, так как он может упасть и разбиться.
При подборе протеза с целью дезинфекции его протирают спиртом, после чего опускают в физиологический раствор. На ночь протез вынимают, очищают от слизи и насухо вытирают. Нельзя хранить протез в воде. Первые 5—6 мес желательно глазной протез на ночь не вынимать.
Для дезинфекции конъюнктивальной полости перед вставлением протеза в нее закапывают 30% раствор альбуцида.
Перед выходом на мороз глазной протез следует смазывать вазелином или закапывать в конъюнктивальный мешок вазелиновое масло для облегчения движения протеза.
Прерывать ношение протеза, даже на несколько дней, не рекомендуется. При воспалении конъюнктивальной полости и наличии большого количества отделяемого необходимы частые ее промывания. Закладывание мази нецелесообразно. При упорном воспалении конъюнктивы следует произвести посев отделяемого для изучения бактериальной флоры и определения ее чувствительности к антибиотикам. Продолжительный воспалительный процесс может привести к сморщиванию конъюнктивальной полости.
До начала приема медицинская сестра знакомится с амбулаторными картами и устанавливает порядок приема. В первую очередь принимают детей и больных с инородными телами, травмами и ожогами. Медицинская сестра помогает врачу в исследовании зрительных функций, проведении манипуляций, выписке рецептов и др.
Для постановки диагноза заболевания органа зрения, а также при проведении медицинских осмотров большое значение имеет определение функций органа зрения: остроты и поля зрения.
Определение остроты зрения проводится по таблицам Головина — Сивцева или Шевалева.
При определении остроты зрения больного сажают спиной к свету на расстоянии 5 м от таблицы. Каждый глаз исследует отдельно, так как острота зрения на обоих глазах может быть различной. При проверке остроты зрения на одном глазу необходимо следить за тем, чтобы второй глаз был хорошо прикрыт непрозрачным экраном, который надо приложить к переносице так, чтобы наружный край щитка не прилегал к лицу больного. Буквы, начиная с самых крупных, показывают указкой с заостренным темным концом, причем указка должна располагаться под буквой, не прикрывая ее. Для предохранения таблиц от порчи на конец указки целесообразно надевать резинку от пипетки.
Рекомендуется начинать исследование с правого глаза. Это создает удобства для записи при массовых осмотрах. Если в строках таблицы, соответствующих остроте зрения 0,3; 0,4; 0,5 и 0,6 неправильно назван один знак, а в строках, соответствующих 0,7; 0,8; 0,9 и 1,0—два знака, то такая острота зрения оценивается по соответствующей строке как неполная.
Иногда больные скрывают истинную остроту зрения. В таких случаях можно применить таблицы Поляка, в которых изменен обычный порядок знаков, или объективный метод исследования остроты зрения с помощью нистагмаппарата.
Для исследования остроты зрения ниже 0,1 нужно пользоваться специальным набором оптотипов Поляка, состоящим из кольцевых и трехлинейных знаков, рассчитанных так, чтобы толщина линий и ширина просветов соответствовали остроте зрения от 0,04 до 0,09 при исследовании с расстояния 5 м. Оптотипы Поляка помещают в аппарат Рославцева.
При подборе очков проверяют расстояние между центрами зрачков. Измерение производят миллиметровой линейкой, которую приставляют к переносице и горизонтальном направлении, ближе к глазам больного. При этом больной должен смотреть неподвижно вдаль или вблизи, в зависимости от того, подбираются очки для дали или для близи. Так как установить центр зрачка трудно, то отсчитывают расстояние от наружного края роговицы правого глаза до внутреннего края роговицы левого глаза, что соответствует расстоянию между центрами зрачков.
Большое значение для выяснения характера заболевания самого глаза и зрительных путей имеет исследование поля зрения, т. е. пространства, которое человек видит неподвижным глазом.
Изменения поля зрения могут носить различный характер: в одних случаях оно концентрически сужено, иногда выпадают отдельные участки поля зрения как в центре (центральные скотомы), так и на периферии (периферические скотомы). При заболеваниях головного мозга нередко наблюдается двустороннее выпадение половины поля зрения, — гемианопсия.
Медицинская сестра, определяя поля зрения, помогает больному уяснить, что от него требуется, а врачу закончить исследование в более короткий срок и при более точных показаниях больного. Врач производит периметрию объектом в 5 мм и 2 мм, а медицинская сестра — только объектом 5 мм. Поле зрения определяется с помощью периметра Ферстера или проекционного периметра (см. главу VI).
Методика исследования поля зрения на периметре Ферстера состоит в следующем. Больного помещают в светлой комнате спиной к окну. Один глаз закрывают монокулярной повязкой, подбородок устанавливают на подставку периметра. Исследуемым глазом больной неподвижно фиксирует белую точку в центре дуги периметра. Медицинская сестра становится напротив больного и следит за тем, чтобы он во время исследования, не отрываясь, смотрел в центр дуги периметра. Для определения границ поля зрения на белый цвет белый объект диаметром 5 мм медленно передвигают от периферии к центру до тех пор, пока больной, продолжая фиксировать центральную точку, не увидит белого объекта, о чем он сообщает ударом карандаша по столу. Деление дуги, на котором больной заметил белый объект, соответствует границе поля зрения. Полученные данные наносят на специальную схему.
Кроме определения поля зрения на белый цвет, производят также исследование границ цветового ноля зрения на синий, красный и зеленый цвета объектом по указанию врача.
Медицинская сестра должна следить за тем, чтобы пробные объекты не были загрязнены, для чего после исследования нужно помещать их в марлевый мешочек. Загрязнение пробных объектов ухудшает качество исследования.
По чистоте пробных объектов можно судить об аккуратности медицинской сестры.
Исследование бинокулярного зрения имеет большое значение при профотборе лиц водительских профессий, а также работающих на высотах и среди движущихся механизмов.
Метод Кальфа. Медицинская сестра держит палочку или ручку в вертикальном направлении, а исследуемый — в горизонтальном. Ему предлагают коснуться концом горизонтальной палочки (или ручки) конца вертикальной. При отсутствии бинокулярного зрения эта проба не удается.
Большое значение при профотборе имеет определение цветоощущения у водителей машин, работников водного транспорта, машинистов паровозов, летчиков, работников химической, текстильной промышленности, учеников школы живописи и др.
Цветоощущение определяется по таблицам Рабкина. Таблица состоит из кружочков разного цвета, расположенных таким образом, что они образуют цифру или геометрическую фигуру.
При нарушении цветоощущения исследуемый видит скрытые цифры, невидимые при нормальном цветоощущении.
При исследовании таблицы следует держать строго вертикально на расстоянии 1 м от головы больного, каждую таблицу нужно показывать не дольше 5 с, так как у исследуемого легко наступает цветовое утомление и он может давать неправильные показания. При экспонировании таблиц нельзя их класть на стол, держать в наклонной плоскости. Это может отразиться на точности определения формы цветовой патологии. При неправильном чтении таблицы больному предлагают кисточкой обвести знак на таблице.
Первые две таблицы служат для контроля, их видят и цветослепые. Другие таблицы дают возможность дифференцировать различные расстройства цветового зрения.
Определение цветового зрения должно производиться при хорошем дневном освещении.
Медицинская сестра должна уметь исследовать движения глаз, что особенно важно при жалобах больных на наступившее двоение, затруднения при хождении по лестницам, промахивание во время приема пищи.
В норме глаз свободно двигается во все стороны. Если медицинская сестра будет передвигать палец в разных направлениях и попросит больного следить за пальцем, можно легко установить ограничение движений глаза и ту или иную сторону. Ограничение движений, жалобы па внезапно наступившее двоение свидетельствуют о поражении нервной системы. Такого больного нужно срочно направить к окулисту и невропатологу.
Медицинская сестра помогает врачу при проведении тонометрических исследований, нагрузочных проб для ранней диагностики глаукомы, диспансеризации глаукоматозных больных.
Тонометрия. Перед тонометрией площадки тонометра Маклакова протирают спиртом и проводят над пламенем горелки. Затем тонометр кладут на стерильную салфетку. В исследуемый глаз закапывают 0,25% раствор дикаина 2—3 раза в течение 5 мин. После этого больного укладывают на кушетку лицом вверх. Медицинская сестра раскрывает веки без давления на глаз, ставит тонометр строго вертикально на центр роговицы и опускает ручку не менее чем на 1/3 длины тонометра.

Тогда тонометр оказывает действие на глаз всей своей массой.
В месте соприкосновения тонометра с роговицей краска смывается и на площадке остается кружок, который отпечатывают приставлением тонометра к бумаге, смоченной спиртом. При помощи линейки Поляка, находящейся в наборе тонометров, измеряют диаметр светлого кружка (сплющивания). Найденная величина соответствует давлению в миллиметрах ртутного столба. Чем выше внутриглазное давление, тем кружок меньше. В норме внутриглазное давление не превышает 26 мм рт. ст.
Набор тонометров состоит из четырех тонометров Маклакова разной массы (5; 7,5; 10 и 15 г) (рис. 4). С помощью четырех тонометров производят эластотонометрию.
После тонометрии четырьмя грузами выводят эластотонометрическую кривую, характеризующую состояние регуляции внутриглазного давления. В здоровом глазу она имеет вид прямой, при глаукоме изломана, укорочена или удлинена и характеризуется высоким началом.
По окончании тонометрии медицинская сестра промывает глаз физиологическим раствором из ундинки, слегка массируя при этом роговицу через веко, чтобы удалить остатки краски, и затем закапывает в глаз 30% раствор альбуцида.
Тонография — метод, с помощью которого можно изучить количественно величину оттока жидкости через угол передней камеры и секрецию камерной влаги, которая происходит в цилиарном теле. Этот метод дает возможность судить о гидродинамике глаза, которая нарушается при глаукоме. Для последней характерно затруднение оттока водянистой влаги. Поэтому для ранней диагностики глаукомы метод тонографии имеет особое значение.
Для тонографии используют специальные приборы, так называемые тонографы (см. с. 192), дающие возможность записывать динамику внутриглазного давления графически.
Наибольшее распространение получили методы так называемой упрощенной топографии, при которой определение гидродинамических данных производится с помощью тонометрии или эластотонометрии.
Метод Нестерова. Сначала измеряют внутриглазное давление тонометром Маклакова массой. 5 и 15 г. Затем на роговицу ставят неокрашенный тонометр 15 г, которым производят компрессию — сдавливание в течение 3 мин. По окончании компрессии поворачивают тонометр окрашенной площадкой и снова производят тонометрию тем же тонометром. Зная разницу диаметров кружков сплющивания до и после компрессии, вычисляют по таблице ряд показателей, дающих возможность судить об обмене жидкости в глазу.
Метод Кальфа —Вургафта (тонография с помощью эластотонометрии). Исследование начинают с эластотонометрии тонометрами в 5; 10 и 15 г. Затем производят компрессию (сдавление) с помощью тонометра в 15 г, который неокрашенной площадкой устанавливают на роговице в течение 4 мин. По окончании компрессии снова производят эластотонометрию теми же тремя тонометрами. Для вычисления объема вытесненной во время компрессии водянистой влаги обе полученные эластокривые (до и после компрессии) наносят на специальную схему и по формуле вычисляют показатели гидродинамики глаза.
Кроме тонографии, для ранней диагностики глаукомы применяют различные нагрузочные и разгрузочные пробы, большинство из которых врач проводит на амбулаторном приеме при активном участии медицинской сестры.
В глазном кабинете поликлиники врач выполняет следующие манипуляции: прижигание конъюнктивы, массаж мейбомиевых желез, зондирование, промывание слезных путей, подконъюнктивальные, ретробульбарные инъекции лекарственных веществ и др.
Прижигание конъюнктивы производится при острых конъюнктивитах, сопровождающихся большим количеством отделяемого слизистогнойного или гнойного характера.
Врач выворачивает веки, а медицинская сестра на вывернутые веки закапывает 1% раствор нитрата серебра, а затем обильно промывает конъюнктиву физиологическим раствором из ундинки. При этом ни в коем случае нельзя касаться кончиком пипетки или ундинки ресниц или конъюнктивы, так как инфекция из пипетки может быть перенесена в склянку с раствором.
Зондирование и промывание слезных путей производит врач. Подготовка к этой манипуляции состоит в следующем: конические зонды всех размеров и зонды Боумена подвергают кипячению и подают врачу с помощью стерильного пинцета.
Зонды, применяемые для зондирования слезных путей, не следует использовать с другой целью (например, для прижигания сосудов конъюнктивы во время амбулаторных операций, смазывания края века и др.). Опыт показывает, что в глазных кабинетах нередко зонды изогнуты, обожжены и имеют неровную поверхность. Такие зонды с целью зондирования не могут быть использованы.
Для промывания слезных путей не следует применять иглы, затупленные самой медицинской сестрой, так как такие иглы, на первый взгляд гладкие, имеют зазубрины и могут поранить слезный каналец. Как правило, пользуются специальными канюлями.
Подконъюнктивальные инъекции лекарственных веществ производит врач или иногда медицинская сестра по указанию врача. Для этого нужно иметь стерильный 1граммовый шприц и тонкие конъюнктивальные иглы. Перед инъекцией шприц и иглы необходимо кипятить. Предварительно медицинская сестра закапывает в глаз больного 0,5% раствор дикаина 3 раза в течение 5 мин. Затем набирает в шприц лекарственное средство в нужной дозировке по указанию врача (например, адреналин 1:1000 или гидрокортизон) и подает врачу шприц и глазной хирургический пинцет.
Нередко медицинская сестра вместо хирургического дает анатомический пинцет, который для этого не пригоден, так как им невозможно удержать складку конъюнктивы во время инъекции, что очень затрудняет выполнение этой манипуляции. Субконъюнктивальное введение пенициллина, стрептомицина и др. болезненно. Поэтому до инъекции указанных веществ предварительно под конъюнктиву вводят 0,3—0,5 мл 1—2% раствора новокаина. Для ретробульбарной инъекции нужно подбирать иглу длиной не более 3 см. Непосредственно перед инъекцией иглу нужно дополнительно простерилизовать, окунув ее в бурлящий кипяток.
Снятие конъюнктивальных и роговичн ых швов. Для снятия швов медицинская сестра заготовляет остроконечные изогнутые ножницы, которые постоянно должны находиться в баночке со спиртом. На дно баночки кладут вату, чтобы концы ножниц не затупились. Для снятия шва следует подготовить глазной анатомический пинцет, так как хирургическим невозможно удержать петлю конъюнктивального или роговичного шва.
Предварительно в глаз несколько раз закапывают 0,5% раствор дикаина в течение 3—5 мин.
Стерилизация контактных линз. Контактные линзы применяют для коррекции аномалий рефракции вместо очков. Надеваются они непосредственно на глазное яблоко под веки. Контактные линзы, изготовленные из органического стекла, стерилизуются раствором оксицианата или
«…»
а 1:5000, а мягкие — гидрогелевые контактные линзы — путем кипячения в физиологическом растворе в течение 15 минут.
Медицинская сестра должна по указанию врача уметь выписать наиболее часто встречающиеся рецепты, которые проверяет и подписывает врач.
Вручая больному рецепт на раствор для закапывания в глаз, нужно научить его технике впускания капель при соблюдении правил гигиены.
Пипетку и палочку для мази больной должен дома прокипятить и в дальнейшем хранить в стерильном стакане, покрытом крышкой. Перед закапыванием капель руки следует вымыть с мылом. Закапывание нужно производить в положении лежа или сидя с запрокинутой головой следующим образом: оттянуть пальцем нижнее веко, смотреть при этом вверх, закапать 1 — 2 капли и подержать веко оттянутым, чтобы капли успели всосаться.
Во избежание ошибочного впускания лекарственных веществ, могущих вызвать ожоги глаза, при выписке больному на дом глазных капель следует предупредить его о необходимости хранить глазные капли отдельно от имеющихся дома лекарств.
Травмы и ожоги глаз в быту и на производстве встречаются нередко. Глаз является очень нежным органом, поэтому даже небольшие повреждения его связаны с угрозой резкого снижения и даже потери зрения, а иногда приводят и к гибели глаза. Исход ранения зависит от правильно и своевременно оказанной неотложной помощи. Лечебные мероприятия, которые проводятся в порядке скорой помощи, зависят от характера повреждения глаза.
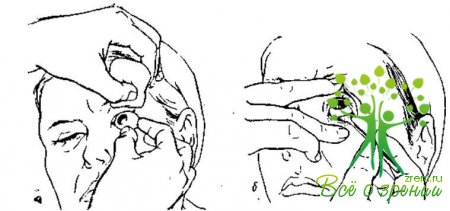
Помощь при механических повреждениях глаза. Часто в конъюнктивальный мешок попадают мелкие инородные тела: соринки, кусочки угля, камня, песка и др., которые вызывают сильную боль. Находясь под нижним веком, они иногда внедряются в слезные канальцы, но особенно часто располагаются на конъюнктиве верхнего века. Чтобы найти такое инородное тело, осматривают конъюнктивальный мешок. Для этого больному предлагают сначала посмотреть вверх. Медицинская сестра оттягивает нижнее веко так, чтобы увидеть нижнюю переходную складку. Если инородного тела не видно, нужно вывернуть верхнее веко. Больному предлагают смотреть вниз. Большим и указательным пальцами правой руки захватывают ресницы и край верхнего века, которое оттягивают вниз и вперед. Большим пальцем левой руки фиксируют середину века у верхнего края хряща. При этом верхнее веко выворачивают на пальце, как на шарнире.
Для осмотра верхней переходной складки выворачивают веки, после чего большим пальцем левой руки через нижнее веко слегка надавливают на глаз, а правой рукой прижимают верхнее веко к краю орбиты. При этом переходная складка выпячивается и становится доступной осмотру. Еще лучше верхнюю переходную складку можно рассмотреть, выворачивая веко на векоподъемнике, который кладут на кожу века выше хряща. Удерживая векоподъемник, сначала оттягивают веко книзу, затем выворачивают его (рис. 5, а, б).
Следует учитывать, что инородные тела чаще всего располагаются под верхним веком в желобке, который идет вдоль края века, отступя от него на 2 мм. Обнаруженную соринку удаляют кусочком влажной ваты, намотанным на палочку. После удаления соринки в глаз закапывают 30% раствор альбуцида. При ранах конъюнктивы нужно внимательно посмотреть, нет ли признаков повреждения склеры. Нередко наблюдается внедрение инородного тела в толщу роговицы.
Для того чтобы увидеть инородное тело в роговице, нужно владеть методом бокового или так называемого фокального освещения.
Исследование роговицы методом бокового освещения производится в темной комнате. Впереди и слева от больного помещают лампу мощностью в 100 Вт. С помощью двояковыпуклой лупы в 20,0 D, поставленной на ее фокусном расстоянии 5 см, лучи света концентрируются на роговой оболочке. Осмотр роговицы с помощью бокового освещения дает возможность увидеть даже очень мелкие инородные тела.
С целью обезболивания больному перед удалением инородного тела из роговицы закапывают 0,5% раствор дикаина 3 раза в течение 5 мин.
Если инородное тело находится в верхней части роговицы, рекомендуется закапывать дикаин на верхнюю половину глазного яблока при повороте глаза больного вниз.
Затем приготовляют иглу для удаления инородных тел. Для этого иглу заворачивают в стерильную» вату и кладут на 15—20 мин в спиртовой раствор бриллиантового зеленого. Перед употреблением иглу погружают в физиологический раствор и вытирают стерильной салфеткой.
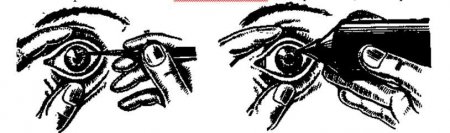
Инородное тело удаляют иглой, которую подводят под него (рис. 6). Если это не удается сделать, то при наличии железных и стальных осколков приставляют постоянный магнит (рис. 7). При удалении инородного тела из роговицы медицинская сестра должна пользоваться бинокулярной лупой.
Необходимо тщательно удалить ржавый ободок, располагающийся вокруг инородного тела. Последний образуется при продолжительном пребывании металлического инородного тела в роговице 1.
Если это не удается, рекомендуется закапывать в глаз 5% раствор этилендиаминтетрауксусной кислоты (ЭДТА).
При попадании в роговицу многих инородных тел, что имеет место при взрыве, нужно удалить только поверхностные инородные тела, так как глубоко расположенные могут через некоторое время продвинуться кпереди и удаление их облегчится. Инородные тела, расположенные в самых глубоких слоях роговицы, особенно если они находятся вблизи передней камеры, удаляет врач только в условиях стационара.
После удаления инородного тела медицинская сестра по указанию врача закапывает больному в глаз капли и накладывает повязку.
Нередко больной жалуется на ощущение инородного тела в глазу, а медицинская сестра инородного тела по находит. Такая жалоба больного часто вызывается наличием эрозии роговицы, которая может остаться незамеченной при обычном осмотре. В таких случаях и глаз закапывают 2% раствор флуоресцеина натрия, затем глаз промывают физиологическим раствором. При наличии эрозии роговицы флюоресцеин в этом месте задержится и место эрозии окрасится. Если эрозии нет, красящее вещество с поверхности роговицы полностью смоется.
Методы первой медицинской помощи при травмах глаза значительно отличаются от способов помощи при повреждениях других областей, поэтому М. М. Краснов предлагает на каждом медицинском пункте организовать так называемый офтальмологический блок. Последний состоит из осветителя (лампы) и лупы для бокового освещения, стерильного перевязочного материала и соответствующих медикаментов, которые нужно хранить отдельно от других лекарственных веществ, имеющихся на медицинском пункте.
Повреждения глазного яблока могут быть контузионные, проникающие и непроникающие. Контузионные повреждения происходят от удара тупым предметом (палка, камень), воздушной волной и др. При контузии глаза без нарушения целости его оболочек нужно наложить повязку и приложить пузырь с холодной водой (в 1е сутки), но так, чтобы он не давил на глаз (см. с. 55). Каждого больного с контузией глаза необходимо направлять к глазному врачу. Закапывание атропина в первые дни после контузии глаза противопоказано.
Большую опасность представляет проникающее ранение глаза. Признаки проникающего ранения следующие: на роговице или склере видна рана, в которой ущемлена радужка, цилиарное тело, сосудистая оболочка или стекловидное тело. При этом обычно в передней камере имеется кровь, иногда хрусталик мутный. В некоторых случаях проникающего ранения на первый взгляд глаз цел, однако в радужной оболочке видно отверстие, через которое в глаз попало инородное тело.
При подозрении на такое повреждение не следует выворачивать веки, так как при этом можно надавить на глаз, что связано с опасностью выпадения его оболочек.
Осмотр такого больного надо производить очень осторожно, так как малейшее надавливание на глаз может привести к раскрытию раны, вытеканию камерной влаги, выпадению стекловидного тела и др.
При наличии проникающего ранения нужно осторожно закапать 30% раствор альбуцида или 0,4% раствор левомицетина, положить на оба глаза стерильную повязку, сделать внутримышечную инъекцию 300 000 ЕД пенициллина. Необходимо ввести под кожу 0,5 мл АСанатоксина и 3000 ME противостолбнячной сыворотки и срочно направить больного в глазной стационар.
В направлении необходимо сделать отметку о введении противостолбнячной сыворотки, дозе и серии.
Медицинская сестра должна знать, что проникающие ранения глаза относятся к самым тяжелым повреждениям органа зрения, при которых требуется немедленная помощь квалифицированного специалиста в условиях медицинского учреждения, в котором имеются магниты. Список таких ближайших учреждений должен иметься у медицинской сестры. Отправлять больного следует в специально приспособленном для лежания транспорте (санитарная машина, санитарный самолет и др.). Совершенно недопустимо отправлять его пешком или с попутным транспортом, на котором он будет подвергаться резким толчкам. Некоторые больные охотно соглашаются идти пешком с повязкой на одном глазу, но этого допускать не следует. Больного нужно эвакуировать в положении лежа с сопровождающим.

Еще раз напоминаем, что повязка должна быть наложена обязательно на оба глаза. Правильно оказанная помощь и своевременное направление в стационар играют большую роль в дальнейшей судьбе раненого глаза. При проникающем ранении глаза, а также во всех случаях, когда имеется малейшее па это подозрение, необходимо производить обзорную рентгенографию орбиты. При наличии на рентгенограмме тени инородного тела производят повторную рентгенограмму с протезом Комберга — Балтина для уточнения местоположения инородного тела (находится ли оно в глазу или вне глаза, а также его точное месторасположение в глазу).
Протез Комберга — Балтина представляет собой алюминиевое кольцо, в центре которого имеется отверстие, соответствующее среднему диаметру роговицы. Набор состоит из протезов с отверстиями разного диаметра. На расстоянии 0,5 мм от края отверстия по горизонтальному и вертикальному меридиану расположены четыре свинцовые метки.
Перед употреблением протез опускают в спирт, затем извлекают стеклянной палочкой и кладут в физиологический раствор. Вставление протеза производит медицинская сестра по поручению врача. Техника вставления протеза состоит в следующем. После закапывания в глаз 0,5% раствора дикаина 3 раза в течение нескольких минут большим пальцем левой руки приподнимают верхнее веко. Предложив больному смотреть вниз, за верхнее веко вставляют протез (рис. 8). Затем оттягивают нижнее веко книзу и в глаз помещают остальную часть протеза. С помощью стеклянной палочки протезу придают правильное положение. При этом свинцовые метки располагают соответственно вертикальному и горизонтальному меридиану.
Затем делают два рентгеновских снимка: лицевой и профильный. Расчет локализации инородного тела производят с помощью схемшаблонов, которые прикладывают к рентгенограмме.
На лицевом снимке определяют меридиан местонахождения инородного тела и отстояние его от анатомической оси, на профильном снимке — глубину залегания инородного тела, т. е. отстояние его от лимба.
Для обнаружения очень мелких инородных тел в переднем отделе глаза пользуются бесскелетной рентгенографией по Фогту. Для этого в темноте выкраивают два кусочка рентгеновской пленки, по форме соответствующих концевой фаланге большого пальца. Пленки заворачивают сначала в черную, а затем в вощаную бумагу. После закапывания в глаз дикаина 3 раза в течение 5 мин пленку с помощью держателя закладывают в конъюнктивальный мешок с носовой стороны как можно глубже, и больной удерживает ее в таком положении. Затем больного укладывают на сторону здорового глаза, смотреть он должен прямо вперед. Медицинская сестра пальцами раздвигает веки. Рентгенолог устанавливает тубус на расстоянии 35— 40 см, центральный луч направляют перпендикулярно плоскости пленки. Затем делают боковой снимок в положении больного сидя. При этом рентгеновскую пленку заводят в конъюнктивальный мешок за нижнее веко. Центральный пучок рентгеновских лучей направляют сверху.
Такое исследование производят только по назначению врача. Медицинская сестра должна знать, что бесскелетную рентгенографию можно производить не ранее чем через 7—10 дней после ранения, так как при давлении на глаз рана может вскрыться.
Помощь при ожогах глаза. Ожоги можно подразделить на химические, термические, термохимические и ожоги лучистой энергией. Химические ожоги возникают при попадании в глаз кислот, щелочей, извести, аммиака, нашатырного спирта, химического карандаша, что вызывает поражения различной тяжести, вплоть до гибели глаза. Ожоги щелочью более серьезны, чем ожоги кислотами, так как прижигающее действие при ожогах щелочами не ограничивается поверхностью тканей, а распространяется в глубину и при первом осмотре не всегда можно оценить тяжесть поражения. При ожогах кислотами происходит свертывание белков, что препятствует проникновению ожогового вещества глубоко в ткани.
Н. А. Пучковская (1973) пишет: «Как ни при одном другом поражении глаз, скорость оказания первой помощи при химических ожогах имеет значение для дальнейшего развития патологического процесса».
Для того чтобы удалить прижигающее вещество, следует тщательно промывать глаз большим количеством чистой воды или физиологического раствора в течение 15 мин. Промывание глаза надо производить из ундинки или резиновой груши осторожно, слабой струей с небольшой высоты. Обильное промывание глаза способствует уменьшению концентрации химического вещества и механическому его удалению из конъюнктивального мешка, что очень важно при ожоге щелочами, так как щелочь уже в первые минуты проникает в глубь тканей и внутрь глаза.
Подчеркиваем, что промывание глаза должно производиться немедленно. Каждая минута промедления угрожает тяжелыми последствиями. Для нейтрализации ожогового вещества производится 5минутное орошение фосфатбуферным раствором с рН = 7,2. При болях в глазу закладывают 0,5% дикаиновую мазь, а при очень сильных болях под кожу вводят 1 мл 1 % раствора промедола.
После промывания следует закапать 30% раствор альбуцида, стерильный рыбий жир, заложить мазь из 10% сульфапиридазина и срочно направить больного к глазному врачу. Направлять к врачу необходимо всех больных с ожогами, так как и легкие ожоги, особенно щелочные, могут в дальнейшем приобретать тяжелое течение.
В срочных случаях при отсутствии ундинки следует пропитать вату водой и, раздвинув веки, выжать ее в глаз. Чрезвычайно важно наличие на производстве гидрантов для промывания глаза водой самим пострадавшим.
Ожоги щелочью. Ожоги щелочью являются наиболее тяжелыми. К ожогам щелочью относятся все виды повреждений ожоговым веществом, содержащим кальций. Тяжелые ожоги могут быть вызваны карбидом кальция, цианистым кальцием, окисью кальция не гашеной известью. Строительная известь — штукатурки, употребляемая для скрепления кирпичей, очень опасна. Ожоги нашатырным спиртом также относятся к щелочным ожогам.
При ожогах известью, кроме промывания глаза, необходимо удалить все крупинки извести, которые иногда залегают в складках конъюнктивы, особенно верхнего века, и могут быть удалены только влажной ватой или анатомическим пинцетом. Рекомендуются частые закапывания в глаз (каждый час) 3—4% раствора динатриевой соли ЭДТА. ЭДТА связывает поверхностно расположенные катионы кальция, образуя при этом растворимые соединения, которые вымываются из глаза. Кроме того, при этом понижается рН раствора кальция, в результате чего снижается его токсическое воздействие на ткани глаза. В последнее время рекомендуются частые закапывания фосфатбуферного раствора с рН = 7,2.
Ожоги анилиновыми красителями (чернила, грифель чернильного карандаша). Эти ожоги также относятся к тяжелым.
Анилиновые краски (генцианвиолет и метиловый виолет) являются протоплазматическими ядами. Метиловый фиолетовый — вещество щелочной природы. Растворяясь в слезе, он распространяется по поверхности и проникает внутрь, вызывая некротические изменения в тканях, токсический иридоциклит, повышение внутриглазного давления. Частицы карандаша чаще всего обнаруживаются в нижнем своде конъюнктивы.
Первая помощь при таких ожогах заключается в следующем. После закапывания дикаина нужно анатомическим пинцетом и при помощи влажного тампончика удалить полностью все крупинки чернильного карандаша и обильно промыть глаз свежеприготовленным 5% раствором танина. Раствор танина образует с анилиновыми красками нерастворимые соединения и прекращает его повреждающее действие. Для оказания срочной помощи нужно в шкафу всегда иметь расфасованный порошок танина по 10 г в сухих стерильных пенициллиновых флаконах. В случае необходимости это количество растворяют в 200 мл теплой кипяченой воды. При отсутствии танина можно промыть глаз крепким раствором чая, содержащим танин. Очень полезны закапывания и субконъюнктивальные инъекции 5% раствора аскорбиновой кислоты.
Термические ожоги. Термические ожоги возникают при попадании в глаз кипятка, кипящего масла, расплавленного металла, горячего жира, действия пара, при ожогах пламенем во время пожара. Эти ожоги наблюдаются па тех производствах, где происходит горячая обработка и разливка металла.
Неотложная помощь состоит в удалении остатков обжигающего вещества пинцетом, промывании глаза, закапывании альбуцида, вазелинового масла, рыбьего жира, при болях дикаина. При наличии резкой светобоязни нужно назначить ношение темных очков с 75% затемнением стекол. Если обожжена кожа век, ее смазывают альбуцидовой мазью или рыбьим жиром после предварительной обработки 3% раствором перманганата калия.
Можно закладывать пенициллиновую, тетрациклиновую и другие мази, содержащие антибиотики или сульфаниламиды.
Термохимические ожоги. При попадании в глаз веществ, обладающих термическим и химическим действием, возникают термохимические ожоги. К ним относятся ожоги горящим фосфором, зажигательной смесью, напалмом. Эти вещества, попадая на кожу или в глаз, продолжают гореть, вызывая глубокие изменения в тканях. При этом возникает миоз и спазм аккомодации.
При ожоге горящим фосфором не рекомендуется промывать глаз водой, закапывать масло и закладывать мази. После удаления кусочков фосфора в глаз нужно закапать 1 % раствор сульфата меди, при ожоге кожи прикладывать примочки из 5% раствора сульфата меди и 2% раствора гидрокарбоната натрия. Для борьбы с миозом и спазмом аккомодации в глаз повторно закапывают 1% раствор атропина.
Ожоги перманганатом калия. При попадании в глаз кристаллов перманганата калия наилучшим средством является обильное промывание глаза молоком. Молоко растворяет и механически уносит из конъюнктивального мешка перманганат калия и нейтрализует его прижигающее действие, переводя его в перекись марганца. Если под рукой молока нет, необходимо немедленно промыть глаз водой.
П. С. Каплунович рекомендует при этом раннее введение под конъюнктиву 1 мл 2,5% раствора аскорбиновой кислоты.
Ожоги лучистой энергией (электроофтальмия). Ожоги лучистой энергией возникают у лиц, которые подвергаются действию яркого света с большим содержанием инфракрасных или ультрафиолетовых лучей: при плавке, прокате и автогенной резке металла, при электросварке и газосварке без защитных очков, работе с кварцевой лампой, вольтовой дугой, у туристов ранней весной в яркий солнечный день на ледниках, когда происходит отражение огромного количества ультрафиолетовых лучей (так называемая снежная офтальмия).
После латентного периода, который длится 4—6 ч, появляются боли, слезотечение, светобоязнь, иногда поражение роговицы, а в тяжелых случаях, что бывает редко, глубокие изменения со стороны сетчатки, которые могут привести к стойкому понижению остроты зрения.
При оказании помощи таким больным рекомендуется закапать 0,5% раствор дикаина, заложить за веки дикаиновую мазь, прикладывать к глазам холодные примочки из воды или 3% раствора борной кислоты (см. с. 13). При повреждениях эпителия роговицы — закапывание стерильного рыбьего жира или вазелинового масла. При этих ожогах, как правило, отмечается светобоязнь, поэтому нужно больного снабдить темными очками. Все упомянутые явления обычно проходят через 12—48 ч.
В тяжелых случаях больного следует направить к врачу для осмотра глазного дна.
Изредка наблюдаются ожоги солнечными лучами, когда человек смотрит на солнце без очков. При этом поражается область желтого пятна, снижается острота зрения, образуется центральная скотома.
Подчеркиваем, что ткани глаза после ожога являются хорошей средой для развития микробов. Поэтому медицинская сестра должна все манипуляции производить в соответствии с правилами асептики.
Больным с ожогами II, III и IV степени необходимо ввести пенициллин и стрептомицин внутримышечно, подкожно 0,5 мл АСанатоксина и 3000 ME противостолбнячной сыворотки.
Первая помощь при попадании в глаз ядохимикатов у лиц, работающих в сельском хозяйстве. В состав ядохимикатов входят хлор, фосфор, ртуть, мышьяк, медь, бензол, сера и др. При нарушении правил применения, транспортировки и хранения их возможны отравление и поражение органа зрения. При попадании ядохимиката в глаз необходимо очень быстро и полностью удалить его из глаза путем продолжительного (не менее 15 мин) промывания глаза. Кроме того, при поражении препаратами мышьяка и глаз закапывают 2—3% раствор дихлорофена или закладывают 2—3% дихлорофеновую мазь, так как дихлорофен связывает мышьяк. При поражении подпетым азотом закапывают кокаин, при болях — 0,5% раствор дикаина. Для профилактики инфекции закладывают 5% левомицетиновую мазь. Пораженные участки кожи век тушируют 1% спиртовым раствором бриллиантового зеленого.
Первая помощь при попадании в глаз БОВ. Боевые отравляющие вещества подразделяются на раздражающие, слезоточивые, общетоксического и кожнорезорбтивного действия.
Слезоточивые и раздражающие отравляющие вещества вызывают резкое раздражение конъюнктивы, слезотечение. Отравляющие вещества удушающего действия также вызывают резкое раздражение конъюнктивы (хлорпикрин). К этим веществам относится и фосген, который оказывает токсическое влияние на сосудистый тракт глаза.
Очень опасны для глаза вещества кожнонарывного действия: иприт и люизит, особенно последний. Кроме резкого раздражения конъюнктивы и ее отека, наблюдается поражение роговицы, иногда язва роговицы, ирит.
Неотложная помощь состоит в обильном промывании конъюнктивального мешка водой или 2% раствором гидрокарбоната натрия, закапывании 0,25% раствора дикаина, закладывании альбуцидовой мази или синтомициновой эмульсии.
При кератите и иридоциклите лечение проводят по назначению врача.
При поражении глаз ипритом закапывают 0,5% раствор хлорамина Б, люизитом — 3% дихлорофеновую мазь, которая является антидотом.
Основным принципом советского здравоохранения является профилактическое направление. Объем профилактической работы с каждым годом возрастает. Успех этой многогранной работы в большой мере зависит от активной помощи медицинской сестры и ее квалификации.
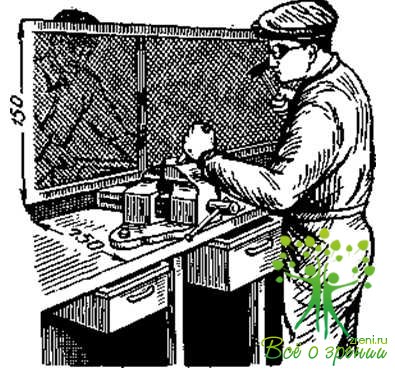
Анализ причин травм показывает, что почти в каждом случае можно было травмы избежать, если принять известные предосторожности. Основной работой медицинской сестры на производстве является изучение каждого рабочего места с точки зрения техники безопасности. Необходимо обратить внимание на освещенность рабочего места, общую освещенность. Освещение должно быть равномерным и соответствовать нормам, предусмотренным гигиеническими требованиями. При недостаточном освещении больной приближается к обрабатываемой детали, что вызывает утомление зрения, снижение внимания и возможность травмы глаз. Нельзя работать при открытых лампах, так как они ослепляют. На рис. 9 показано правильное и неправильное освещение рабочего места.

Очень важно, чтобы каждый рабочий, нуждающийся в корригирующих очках, носил их во время работы, чтобы пожилые рабочие имели пресбиопические очки в удобной оправе. Если рабочий, имеющий очки, их не носит, необходимо направить его к врачу для проверки коррекции.
Станки оборудуют устройствами для задержки стружки и искры, на токарных станках предусматри-вается установка экрана из безосколочного стекла (рис. 10). Станки должны быть между собой разделены густой высокой металлической сеткой для исключения возможности ранения глаза у работающего за соседним станком (рис. 11). При выполнении слесарных, токарных работ, прокате и сварке металла, обра-ботке камня, ремонте машин, заточке инструмента на наждачных точилах необходимо использование индивидуальных средств защиты. К ним относятся очки, щитки, маски.
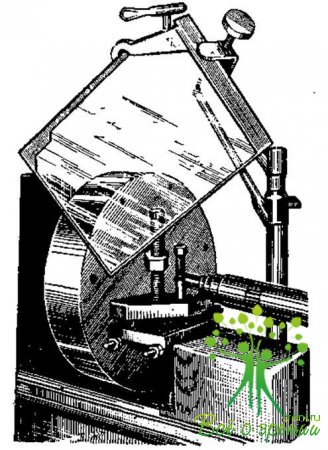
Защитные очки делятся на два типа: открытые и закрытые. Очки открытого типа защищают глаза от твердых осколков, которые могут отлетать при обработке детали. В этих очках поле зрения нормальное. Открытые очки не запотевают.
Когда осколки летят со всех сторон, необходимо пользоваться очками закрытого типа в капроновых оправах. Имеются и специальные очки: безосколочные из трехслойного стекла «триплекс» для работ по обрубке и ковке металла, очки с кобальтовыми стеклами для автогенщиков, чешуйчатые, шоферские очки и др. Во всех очках закрытого типа слегка суживается поле зрения.
Некоторые рабочие не носят очки из-за запотевания стекол. Можно рекомендовать следующий способ. До начала работы необходимо очки протереть с обеих сторон, затем на поверхность стекла, обращенную к глазу, нанести туалетным мылом несколько штрихов, после Чего снова протереть очки до полной прозрачности.
Надо следить за тем, чтобы не было запыленности и загроможденности рабочих мест, запыленности воздуха. Каждый случай травмы на производстве подлежит разбору с участием ответственных лиц за технику безопасности, с обязательным участием врача или медицинской сестры. Известную роль в профилактике травматизма на производстве играет цветовое оформление цехов. Наиболее благоприятными являются желто-зеленые, зеленые, зелено-голубые цвета слабой насыщенности, а также белый цвет. Медицинская сестра должна способствовать внедрению научно обоснованного цветного оформления цехов на производстве.
Велика также роль медицинской сестры в профилактике сельскохозяйственного травматизма. Необходимо посещать механические мастерские колхоза, совхоза и другие объекты. При посещении механических мастерских нужно обратить внимание на освещение, следить за тем, чтобы оно удовлетворяло существующим нормам. Надо добиваться обеспечения колхозов и совхозов достаточным количеством хороших защитных очков. В связи со значительной механизацией сельского хозяйства профилактические мероприятия аналогичны тем, которые применяются на промышленных предприятиях. Для каждого механизатора они должны быть специально подобраны.
Во время посевных и уборочных работ, а также при молотьбе, веянии зерна и других пыльных работах удобны так называемые сельскохозяйственные очки, изготовленные в виде полумаски из прозрачной пластмассы. Они полностью закрывают глазницы и виски и хорошо защищают глаза от пыли и от мелких и легких осколков. Если они изготовлены из цветной пластмассы, то защищают и от солнечного света. Эти очки легки и хорошо переносятся. При дроблении, размоле, просеивании, нагрузке и разгрузке извести и ядохимикатов, при протравливании семян необходимо пользоваться противопылевыми респираторами, защищающими глаза и органы дыхания.
Большое значение в профилактике производственного и сельскохозяйственного травматизма глаз имеет строгий профотбор, а также помощь врачу при профосмотре рабочих с целью определения пригодности к работе по данной специальности. Медицинская сестра должна строго следить за тем, чтобы лиц, которым по состоянию органа зрения работа в данной специальности противопоказана, своевременно переводили на другие работы.
Медицинская сестра работает в тесном контакте с санитарным врачом и инженером по технике безопасности, контролирует состояние техники безопасности, способствует внесению в технологический процесс таких изменений, чтобы исключить возможность травм и ожогов глаз, контролирует состояние коллективных средств защиты (вытяжные устройства, экраны из органического стекла и др.). О случаях ранения глаза на производстве необходимо информировать рабочих по заводскому радио.
Вместе с врачом медицинская сестра должна участвовать в планировке и реконструкции рабочих мест, способствующих улучшению санитарно-гигиенических условий труда. Если на производстве будут изжиты тяжелые травмы и ожоги глаз, до минимума снижено число дней нетрудоспособности вследствие мелких травм, это будет лучшей наградой медицинской сестре за ее кропотливую работу.
Активное выявление глаукомы среди лиц старше 40 лет производится на промышленных и сельскохозяйственных производствах, в поликлиниках, среди обращающихся к другим специалистам с заболеваниями сердечно-сосудистой системы, обмена веществ, эндокринными заболеваниями.
На производстве лекцию по глаукоме читает врач, после чего медицинская сестра приступает к тонометрии. В случае обнаружения повышенного внутриглазного давления исследуемого направляют на глаукомный прием для более детального обследования.
При профилактических осмотрах выявляется преимущественно начальная глаукома, что дает возможность рано начать лечение, а это обеспечивает сохранение зрения и является наиболее эффективным методом профилактики слепоты от глаукомы. При профилактических осмотрах на производстве и в поликлинике с целью ориентировочного измерения внутриглазного давления можно пользоваться так называемым индикатором (рис. 12). Исследование производят в положении сидя, без применения краски. Правой рукой удерживают рукоятку прибора, а пальцами левой руки раздвигают веки исследуемого глаза. Измерительный наконечник прибора, который ставят на роговицу после анестезии, вначале вытирают тампоном, смоченным в спирте, затем насухо. По величине кружка сплющивания судят об уровне внутриглазного давления.
У лиц с подозрением на глаукому дальнейшее исследование производят в так называемых ночных стационарах. Ночной стационар развертывают на несколько (3—5) коек в любом помещении, где днем проходит амбулаторный прием. Обследование в ночном стационаре обычно длится 5 дней без отрыва от производства. Больные являются в ночной стационар к 6 ч вечера, а после утреннего измерения внутриглазного давления в постели уходят на работу. При обследовании в ночном стационаре больничный лист не выдается. Всех больных с выявленной глаукомой и подозрением на нее берут на учет, и они подлежат диспансерному наблюдению.
Диспансеризация является основным методом профилактики, передовым прогрессивным методом обслуживания населения. Диспансерный метод должен осуществляться в любой поликлинике и амбулатории, где проводится прием больных с глазными заболеваниями.
На диспансерном наблюдении должны состоять больные глаукомой, после перенесенной трахомы, лица, страдающие высокой близорукостью, больные с новообразованием глаза и его придатков, с сосудистыми заболеваниями, при рецидивах вирусных процессов, с туберкулезом глаза, после прободных ранений и др. Диспансеризации подлежат также работники ведущих промышленных предприятий, основных профессий сельского хозяйства и транспорта.
Роль медицинской сестры в диспансерном обслуживании глазных больных чрезвычайно ответственна и многогранна. В ее функции входят тщательный учет, патронаж на дому, санитарно-просветительная работа по профилактике указанных заболеваний, а также проведение начального этапа диспансеризации, в который входит уточнение жалоб больного, проверка остроты зрения и тонометрия.
В настоящее время большинство находящихся на диспансерном учете составляют больные глаукомой. Впервые диспансерное обслуживание больных глаукомой было организовано в 1932 г. по предложению В. П. Филатова. В настоящее время такие диспансерные кабинеты имеются во многих крупных городах нашей страны. На больного, у которого впервые установлен диагноз глаукомы, врач заполняет карту учета по форме № 30 (рис. 13).
На рис. 13 показан бланк контрольной карты динамического наблюдения глаукоматозных больных, которая принята и используется на протяжении 8 лет в глаукомном кабинете областной больницы Перми. На этом бланке (форма № 30) отмечается стадия развития глаукоматозного процесса, а также степень компенсации, которую обозначают цветными квадратами. Цветное сигнальное изображение существенно облегчает учет глаукоматозных больных, является удобным учетным документом. Контрольная карта дает возможность определить, сколько человек, с какими формами глаукомы, в какой стадии и с какой степенью компенсации внутриглазного давления находятся на учете (М. А. Лядов, 1967). Она существенно облегчает ориентировку врача при встрече с глаукоматозным больным в первый раз, особенно если этот больной находится на учете длительное время. В этой карте имеется графа контроля посещений, в которой указано, когда больной должен явиться к врачу и когда он фактически явился, что тщательно контролируется медицинской сестрой.
На проверку к врачу больных глаукомой назначают не реже 1 раза в месяц. По указанию врача осмотр может быть отложен на 2—3 мес. Это допускается в том случае, если у больного полностью регулируется внутриглазное давление, а также если зрение и поле зрения стабилизированы.
На каждого больного заполняют специальную историю болезни, своего рода «паспорт», в котором отра-жают все данные о динамике глаукомного процесса. «Паспорт» имеет большое значение при переезде больного в другой город и при переходе его на учет в кабинет другой поликлиники.


В процессе текущего обследования больных глаукомой медицинская сестра должна следить за тем, чтобы данные обследования были подклеены в хронологическом порядке (поле зрения, эластокривые и др.). Еще лучше иметь штампы, которые отпечатывают непосредственно в амбулаторные карты диспансерного наблюдения. Рекомендуем время от времени проверять состояние картотеки больных глаукомой, которая, как известно, выделяется из общей картотеки. Каждому больному, впервые посетившему диспансер, вручают памятку, в которой изложены основные сведения об этом заболевании и режим глаукоматозного больного.
Большое значение имеет патронаж на дому, когда медицинская сестра получает возможность ознакомиться с условиями быта больного, проверить выполнение назначений, а также провести беседу о режиме больного при его заболевании.
При посещении больных глаукомой медицинская сестра интересуется следующими вопросами.
1. Условия освещения помещения (известно, что в темноте давление в глазу при глаукоме может повы-шаться).
2. Санитарное состояние помещения (особенно для больных с оперированной глаукомой).
3. Условия работы больного (работа в затемненных помещениях, в ночное время и др.).
4. Наличие жалоб на ухудшение зрения, радужные круги, затуманивания.
5. Закапывает ли больной систематически капли (попутно медицинская сестра проверяет состояние пи-петки и склянки).
6. Причины неявки больного в диспансер.
7. Соблюдает ли больной диету.
Перечень продуктов и блюд в диетическом рационе больных глаукомой
1. Хлеб пшеничный и ржаной.
2. Супы вегетарианские овощные.
3. Нежирные сорта говядины, телятина, курица, кролик (в вареном виде).
4. Нежирные сорта рыбы: щука, карп, судак, треска, навага (в вареном виде).
5. Разнообразные блюда и гарниры из овощей.
6. Блюда и гарниры из круп, макарон, лапши, вермишели.
7. Сладкие блюда, фрукты, ягоды во всех видах.
8. Молоко, кефир, простокваша, творог.
9. Масло сливочное, растительное (топленое ограничивается).
10. Соусы на молоке, овощном отваре, фруктовые.
-
Функциональные обязанности медицинской сестры офтальмологического отделения.
Медицинская сестра
офтальмологического отделения обязана:
-
Рационально
организовывать свой труд в отделении. -
Обеспечивать
инфекционную безопасность (соблюдать
правила санитарно-гигиенического и
противоэпидемического режима, асептики,
правильно хранить, обрабатывать,
стерилизовать и использовать изделия
медицинского назначения). -
Осуществлять все
этапы сестринского ухода за пациентом. -
Своевременно и
качественно выполнять все назначения
врача. -
Оказывать неотложную
доврачебную помощь пациенту с последующим
вызовом к нему врача. -
Вводить лекарственные
препараты, противошоковые средства
больным по жизненным показаниям в
соответствии с установленным порядком
действий при данном состоянии. -
Сообщать лечащему
врачу или заведующему отделением, а в
их отсутствие – дежурному врачу, обо
всех обнаруженных тяжелых осложнениях
и заболеваниях пациентов, осложнениях,
возникших в результате проведения
медицинских манипуляций или о случаях
нарушения внутреннего распорядка
отделения. -
Обеспечивать
правильное хранение, учет и списание
лекарственных препаратов, соблюдение
правил приема лекарств пациентами. -
Взаимодействовать
с коллегами и сотрудниками других служб
в интересах пациента. -
Вести утвержденную
медицинскую учетно-отчетную документацию. -
Проводить,
санитарно-просветительную работу по
укреплению здоровья и профилактике
заболеваний, пропаганде здорового
образа жизни. -
Систематически
повышать свою профессиональную
квалификацию. -
Осуществлять
прием вновь поступивших пациентов,
знакомить их с правилами внутреннего
распорядка и назначенного режима в
отделении и контролировать их выполнение. -
Обеспечивать
безопасную среду для пациентов в
отделении. -
Принимать
непосредственное участие в обходе
больных лечащим или дежурным врачом,
сообщать им сведения об изменении в
состоянии здоровья пациентов. -
Проводить
качественную и своевременную подготовку
пациентов к различного рода исследованиям,
процедурам, операциям. -
Качественно
выполнять следующие манипуляции:
-
санитарная
обработка больного; -
приготовление
дезинфицирующих р-ров -
дезинфекция
предметов ухода за больными; -
транспортировка
и перекладывание больного; -
пользование
функциональной кроватью; -
приготовление
постели; -
смена нательного
и постельного белья; -
туалет больного;
-
гигиенические
мероприятия в постели; -
подмывание;
-
кормление больного
в постели; -
профилактика
пролежней; -
введение питательной
смеси через зонд; -
питание больного
через гастростому; -
измерение
температуры тела; -
построение графика
температурной кривой; -
измерения пульса;
-
определение числа
дыхательных движений; -
измерение
артериального давления; -
определение
суточного диуреза; -
применение грелки
и пузыря со льдом; -
подача кислорода;
-
подача судна и
мочеприемника; -
постановка
газоотводной трубки; -
постановка всех
видов клизм; -
катетеризация
мочевого пузыря; -
снятие ЭКГ;
-
взятие кала на
исследование; -
сбор мокроты;
-
сбор мочи на
исследование.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
